Neuartiges Coronavirus SARS-CoV-2 (COVID-19)
Hintergrund
Am 31.12.2019 berichtete die städtische Gesundheitskommission von Wuhan (WMHC) erstmals über einen Ausbruch von Pneumonien in der chinesischen Metropole Wuhan (11 Millionen Einwohner), Provinz Hubei in China. Der Ausgangspunkt des Ausbruchs mit einem neuartigen Coronavirus scheint ein am 01.01.2020 geschlossener Fischmarkt in Wuhan zu sein, wo außer Fischen auch andere Tiere wie Geflügel, Fledermäuse und Wildtiere verkauft wurden.
Erreger
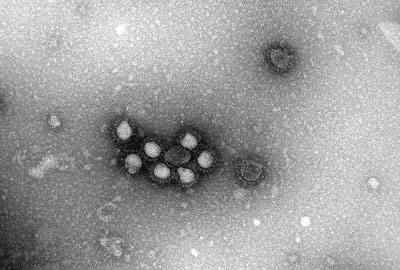
SARS-CoV-2 im Elektronenmikroskop
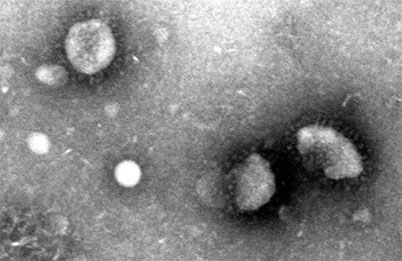
Hochauflösende Darstellung von SARS-CoV-2 im Elektronenmikroskop
Als Auslöser dieser neuen, von der WHO mittlerweile als COVID-19 (coronavirus disease 2019) benannten Erkrankung wurde am 07.01.2020 das neuartige Coronavirus 2019-nCoV identifiziert. Das Virus gehört wie MERS-CoV und SARS-CoV zu den β-Coronaviren. Aufgrund seiner engen genetischen Verwandtschaft mit dem SARS-Erreger wird 2019-nCoV mittlerweile offiziell als SARS-CoV-2 bezeichnet.
Coronaviren können relativ leicht ihr Wirtsspektrum erweitern und die Artengrenze überspringen. Die bekannten humanpathogenen Coronavirus-Spezies (HCoV) fallen in zwei Genera:
- Alphacoronavirus
- HCoV-229E
- HCoV-NL63
- Betacoronavirus
- HCoV-HKU1
- HCoV-OC43
Diese vier Spezies zirkulieren weltweit endemisch. Sie verursachen vorwiegend milde Erkältungskrankheiten, können aber mitunter schwere Pneumonien hervorrufen, vor allem im frühen Kindesalter sowie bei alten und immunsupprimierten Menschen.
Die ebenfalls zum Genus Betacoronavirus gehörenden Spezies SARS-CoV, MERS-CoV und SARS-CoV-2 sind erst vor kurzer Zeit aus tierischen Reservoirs auf den Menschen übergetreten. Es handelt sich daher also um zoonotische Infektionen, d. h. die Viren überschreiten eine Speziesbarriere. Diese Viren können beim Menschen auch schwer verlaufende Infektionen, meist der Atemwege, auslösen. Insbesondere bei älteren Patienten mit Vorerkrankungen kann es auch zu Todesfällen kommen. In Zusammenhang mit der ursprünglichen Häufung von Pneumonien bei Aufenthalt bzw. Tätigkeit auf dem Fischmarkt in Wuhan werden Mensch-Tier-Kontakte als mögliche Quelle für das SARS-CoV-2 angenommen, wobei die genaue Quelle noch ungeklärt ist.
Das neue Coronavirus SARS-CoV-2 wurde vom Ausschuss für Biologische Arbeitsstoffe (ABAS) mit Beschluss 1/2020, letztmalig aktualisiert am 08.12.2020 in Risikogruppe 3 mit der Kennzeichnung „Z“ eingruppiert. Die Kennzeichnung „Z“ weist darauf hin, dass es sich um einen zoonotischen Erreger handelt, der zwischen Tier und Mensch übertragbar ist.
SARS-CoV-2 verwendet das zellmembranständige Enzym ACE-2 als Rezeptor, um in die Wirtszellen zu gelangen; unterstützt wird der Zelleintritt durch die zelluläre Protease TMPRSS2 und andere Proteasen. ACE-2 und TMPRSS2 werden auf hohem Niveau im Nasenepithel koexprimiert, wodurch man sich die effiziente Vermehrung in und Ausscheidung von SARS-CoV-2 aus den oberen Atemwegen erklärt. Eine ebenfalls hohe Dichte an ACE-2 findet sich in Darmschleimhautzellen, der Innenauskleidung der Blutgefäße (Endothel), dem Nierenepithel und Herzmuskelzellen. Histopathologische Studien zeigen einen Organtropismus u.a. für Lunge, Darm, Niere, Herz und ZNS (zentrales Nervensystem).
COVID-19 kann sich daher in vielfältiger Weise und nicht nur in der Lunge, sondern auch in anderen Organsystemen manifestieren. Die Manifestationsorte sind u. a. von der Dichte der ACE-2-Rezeptoren in den Geweben abhängig, die dem Virus den Eintritt in die Zelle ermöglichen. Neben direkten zellschädigenden Effekten durch die Virusvermehrung im Gewebe tragen auch überschießende Immunreaktionen sowie Durchblutungsstörungen in Folge einer Hyperkoagulabilität zu schweren Verläufen einer COVID-19-Erkrankung bei.
Von der Stadt Wuhan und der Provinz Hubei ausgehend, hat das Virus zuerst China erfasst und sich dann rasant auf allen Kontinenten ausgebreitet, so dass die WHO dieses Infektionsgeschehen seit dem 11.03.2020 als Pandemie einstuft. Der globalen Corona-Gesundheitsnotstand wurde am 05. Mai 2023 aufgehoben und die höchste pandemische Alarmstufe damit für beendet erklärt.
Übertragbarkeit
Das neue Coronavirus SARS-CoV-2 ist bei engem Kontakt direkt oder als Tröpfcheninfektion von Mensch zu Mensch übertragbar. Übertragungsfähig sind sowohl präsymptomatisch und symptomatisch als auch asymptomatisch Infizierte.
Der genaue Zeitraum, in dem Ansteckungsfähigkeit besteht, ist noch nicht klar definiert. Als sicher gilt, dass die Ansteckungsfähigkeit in der Zeit um den Symptombeginn am größten ist und dass ein erheblicher Teil von Transmissionen bereits etwa 1 – 2 Tage vor dem Auftreten erster klinischer Symptome erfolgt. Zudem ist gesichert, dass bei normalem Immunstatus die Kontagiosität im Laufe der Erkrankung abnimmt, und dass aber schwer erkrankte Patienten mitunter länger infektiöses Virus ausscheiden als Patienten mit leichter bis moderater Erkrankung. Nach derzeitigem Kenntnisstand geht bei leichter bis moderater Erkrankung die Kontagiosität 10 Tage nach Symptombeginn deutlich zurück. Bei schweren Krankheitsverläufen und bei Vorliegen einer Immunschwäche können Patienten auch noch erheblich länger als 10 Tage nach Symptombeginn ansteckend sein.
Die Infektion erfolgt vor allem als Tröpfcheninfektion, also die Übertragung über Tröpfchen, die beim Husten oder Niesen sowie beim Atmen und, Sprechen oder Singen entstehen und bei Unterschreitung des Mindestabstands von 1,5 m leicht auf die Schleimhäute von Nase und Mund gelangen. Die Übertragung als Schmierinfektion und eine Ansteckung über die Bindehaut der Augen sind zumindest theoretisch möglich.
Ein weiterer wichtiger Übertragungsweg besteht durch Aerosole in der Raumluft. Beim Atmen und Sprechen, aber noch weitaus stärker beim Schreien und Singen werden vorwiegend kleine Partikel (Aerosole) ausgeschieden, beim Husten und Niesen entstehen zusätzlich deutlich mehr größere Tröpfchen. Während insbesondere größere respiratorische Tröpfchen schnell zu Boden sinken, können die kleineren Aerosole - auch über längere Zeit - in der Luft schweben und sich in geschlossenen Räumen verteilen. Ob und wie schnell die Tröpfchen und Aerosole absinken oder in der Luft schweben bleiben, ist neben der Größe der Partikel von einer Vielzahl weiterer Faktoren, u.a. der Temperatur und der Luftfeuchtigkeit, abhängig. Das Tragen eines Mund-Nasen-Schutzes oder einer FFP2-Maske kann das Risiko einer Übertragung durch Partikel jeglicher Größe im unmittelbaren Umfeld um eine infizierte Person reduzieren.
Bei längerem Aufenthalt in kleinen, schlecht oder nicht belüfteten Räumen kann sich die Wahrscheinlichkeit einer Übertragung durch Aerosole auch über eine größere Distanz als 1,5 m erhöhen, insbesondere dann, wenn eine infektiöse Person besonders viele kleine Partikel (Aerosole) ausstößt, sich längere Zeit in dem Raum aufhält und exponierte Personen besonders tief oder häufig einatmen. Durch die Anreicherung und Verteilung der Aerosole im Raum ist das Einhalten des Mindestabstandes zur Infektionsprävention ggf. nicht mehr ausreichend. Ein effektiver Luftaustausch kann die Aerosolkonzentration in einem Raum vermindern. Geschlossene Räume sollten daher regelmäßig und ausgiebig gelüftet werden. Übertragungen im Außenbereich kommen insgesamt selten vor.
Grundsätzlich gelten das Abstandhalten zu anderen Personen, das Einhalten von Hygieneregeln, das Tragen von Mund-Nasen-Schutz oder FFP2-Masken sowie Lüften (AHA + L-Regel) als wichtige Maßnahmen, die insbesondere auch die Übertragung von (noch) nicht erkannten Infektionen verhindern.
Virusvarianten
Bei Viren kann es im Zuge ihrer Vermehrung zu punktweisen Veränderungen an einzelnen Nukleotiden (Basen) im Viruserbgut (Genom) kommen. Die Entstehung solcher Mutationen ist ein natürlicher Vorgang, der auch bei SARS-CoV-2 zur Entstehung verschiedener Mutanten geführt hat. Von einer Variante spricht man dagegen, wenn sich eine Viruslinie von SARS-CoV-2 etabliert hat, die sich von anderen Linien durch ihr Mutationsprofil unterscheidet. I.d.R. unterscheiden sich Varianten durch mehrere Mutationen an verschiedenen Stellen des Virusgenoms.
Im Verlauf der SARS-CoV-2 Pandemie hat sich das Hauptaugenmerk immer wieder auf bestimmte Varianten konzentriert, sogenannten variants of concern (VOCs), die im Verdacht stehen, aufgrund einer verbesserten Virus-Rezeptor-Bindung leichter von Mensch zu Mensch übertragbar zu sein oder möglicherweise die Wirksamkeit der Impfstoffe gegen SARS-CoV-2 zu beeinträchtigen.
Es handelte sich um folgende VOCs:
- Alpha :B.1.1.7 (erstes Auftreten in Großbritannien)
- Beta: B.1.351 (erstes Auftreten in Südafrika)
- Gamma: B.1.1.28.1 (erstes Auftreten in Brasilien)
- Delta: B.1.617.2 (erstes Auftreten in Indien) VOC Delta wird zur besseren phylogenetischen und epidemiologischen Nachverfolgung seit August 2021 anhand kleiner genetischer Unterschiede in Sublinien mit dem Präfix AY (z. B. AY.9) aufgeteilt. Die Sublinien werden aktuell zur Variante Delta gezählt.
- Omikron: BA.1 – BA.5 (ursprünglich B.1.1.529; erstes Auftreten in Botswana und Südafrika) mit ihren Sublinien, insbesondere den Sublinien BA.2 und BA.5., sowie rekombinante Linien, die aus der Rekombination zweier Omikron Linien oder je einer Delta und einer Omikron Linie entstanden sind (z.B. XBB.1.9, EG.5)
Seit Anfang Januar 2022 hat die Variante Omikron die Variante Delta als dominierende Variante abgelöst. Gegenwärtig wird das endemische Infektionsgeschehen in den meisten Ländern durch die rekombinante Omikron-Sublinien BA.5 bestimmt.
Phylogenetische Untersuchungen zeigen, dass die Variante Omikron unabhängig von der Variante Delta entstanden ist. Sie besitzt im Vergleich zum ursprünglichen SARS-CoV-2 eine ungewöhnlich hohe Zahl von ca. 30 Aminosäureänderungen im Spike-Protein. Die Variante Omikron verfügt im Vergleich zur Variante Delta über eine deutlich erhöhte Transmissibilität (Übertragbarkeit). Auch die Wirksamkeit der Impfstoffe, insbesondere der Schutz vor Infektion und Virusweitergabe, ist gegenüber der Variante Omikron eingeschränkt. Den besten Schutz, insbesondere auch vor schweren Krankheitsverläufen, bietet die dreifache Impfung, also eine zweifache Grundimmunisierung mit Auffrischimpfung (Booster). Auf die Empfehlung der STIKO für einen zweiten Booster („4. Impfung“) für Personen ab 60 Jahren und Personen mit erhöhtem Risiko wird ausdrücklich hingewiesen.
Eine kontinuierliche Surveillance von in Deutschland vorkommenden Varianten ist notwendig. Mit sogenannten variantenspezifischen PCRs (vPCR) können positive Proben auf einzelne Mutationen geprüft werden, die einen Hinweis auf das Vorliegen einer der fünf VOCs geben. Dieser Verdacht sollte dann - zumindest stichprobenweise - über eine Gesamtgenomsequenzierung bestätigt werden. Weiterhin dient die Gesamtgenomsequenzierung dazu, die Verbreitung anderer Varianten als der VOCs zu beobachten. Gemäß der Coronavirus-Surveillanceverordnung (CorSurV) soll inzidenzabhängig ein entsprechender Anteil aller positiven Proben stichprobenartig in jedem Fall sequenziert werden.
In Bayern erfolgt diese Surveillance innerhalb des Projekts Bay-VOC. Bay-VOC ist ein Kooperationsprojekt des Landesamts für Gesundheit und Lebensmittelsicherheit (LGL) und der virologischen Institute aller bayerischen Universitätskliniken und Universitäten (Bay-VOC (lmu.de) )
Das RKI sowie internationale Behörden, wie die europäische ECDC und die WHO definieren darüber hinaus sogenannte "variants of interest" (VOI), deren Vorkommen und geographische Ausbreitung ebenfalls kontrolliert werden sollten.
Fälle in Deutschland bzw. Bayern
Aufgrund des abgeklungenen Pandemiegeschehens und des dadurch gesunkenen Testlevels ist die engmaschige VOC-Berichterstattung durch nationale und internationale Behörden nicht mehr auf Landkreis-/Stadtkreis-Ebene nötig und möglich. Im Rahmen der behördlichen Erregersurveillance werden Virusvarianten aber weiterhin erfasst, um veränderte Situationen und neue zirkulierende Viruslinien rechtzeitig zu erkennen:
- Bayern (LGL und Universitätsmedizin): Bay-VOC (bay-voc.lmu.de)
- Deutschland (RKI): RKI SARS-CoV-2 Varianten in Deutschland (rki.de)
Generell wird allen Bürgerinnen und Bürgern dringend empfohlen, das Angebot zu einer Schutzimpfung gegen SARS-CoV-2 anzunehmen und sich impfen zu lassen.
Patienten, die positiv auf das Virus getestet werden, werden entsprechend der Schwere ihrer Symptomatik gegebenenfalls in einem Krankenhaus medizinisch überwacht und bleiben bis zum Abklingen der klinischen Symptome und ihrer Kontagiosität isoliert.
Die engen Kontaktpersonen sollen Kontakte zu anderen Personen einschränken, die AHA+L-Formel beachten (Abstand wahren, Hygieneregeln berücksichtigen, im Alltag Maske tragen und lüften) und sich einer Selbstbeobachtung für 5 Tage nach dem letzten Kontakt zur infizierten Person unterwerfen und dabei auf COVID-19-spezifische Symptome achten. Dabei kann auch eine tägliche Testung mit Selbsttests hilfreich sein. Falls Krankheitszeichen auftreten: Unverzüglich ärztliche Abklärung und Mitteilung an das zuständige Gesundheitsamt. Diese Maßnahmen sollen sicherstellen, dass Infektketten unterbrochen werden und sich das Virus nicht unkontrolliert in der Bevölkerung ausbreiten kann.
Generell wird darüber hinaus allen Bürgerinnen und Bürgern dringend empfohlen, das Angebot zu einer Schutzimpfung gegen SARS-CoV-2 anzunehmen und sich impfen zu lassen.
Symptome
Die Inkubationszeit von COVID-19 beträgt im Mittel 5-6 Tage mit einer Spannweite von 1 bis zu 14 Tagen. Die häufigsten klinischen Symptome einer Infektion mit SARS-CoV-2 umfassen nach derzeitigem Stand vor allem Husten und Fieber sowie schnupfenartige Symptome mit Rachenentzündung, Halsschmerzen, einer laufenden Nase, Atembeschwerden und Kurzatmigkeit sowie Störungen des Geruchs- und Geschmackssinns. In einigen Fällen wurde auch von Durchfall berichtet. Symptomlose Verläufe insbesondere bei jüngeren Infizierten kommen vor. Mindestens 80 % der Erkrankungen verlaufen mit milden bis moderaten Symptomen. Schwerere Erkrankungsverläufe kommen bei etwa 14 % der Patienten vor und verlaufen mit Lungenbeteiligung bis hin zur Pneumonie in etwa 3% der Fälle. In Einzelfällen ist ein akutes Lungenversagen (acute respiratory distress syndrome, ARDS) möglich, wobei es insbesondere bei älteren Patienten mit Vorerkrankungen zu Todesfällen kommen kann. Eine spezifische Therapie existiert bisher nicht. Die Therapie erfolgt somit abhängig von der Schwere der Erkrankung symptomatisch. Mittlerweile sind mehrere Impfstoffe gegen SARS-CoV-2 entwickelt und zugelassen und werden zur Immunisierung der Bevölkerung eingesetzt.
Risikogruppen für schwere Verläufe
Schwere Verläufe sind eher selten, können aber auch bei Personen ohne bekannte Vorerkrankung auftreten und werden auch bei jüngeren Patienten beobachtet.
Bei folgenden Personengruppen werden nach Angaben des RKI schwere Krankheitsverläufe häufiger beobachtet:
- ältere Personen (mit stetig steigendem Risiko für einen schweren Verlauf ab etwa 50–60 Jahren; 85% der in Deutschland an COVID-19 Verstorbenen waren 70 Jahre alt oder älter [Altersmedian: 82 Jahre])
- Männliches Geschlecht
- Raucher (schwache Evidenz)
- stark adipöse (übergewichtige) Personen
- Personen mit bestimmten Vorerkrankungen, ohne Rangfolge:
- des Herz-Kreislauf-Systems (z. B. koronare Herzerkrankung und Bluthochdruck)
- chronische Lungenerkrankungen (z. B. COPD)
- chronische Nieren- und Lebererkrankungen
- psychiatrische Erkrankungen (z. B. Demenz)
- Patienten mit Diabetes mellitus (Zuckerkrankheit)
- Patienten mit einer Krebserkrankung
- Patienten mit geschwächtem Immunsystem (z. B. aufgrund einer Erkrankung, die mit einer Immunschwäche einhergeht oder durch die regelmäßige Einnahme von Medikamenten, die die Immunabwehr beeinflussen und herabsetzen können, wie z. B. Cortison)
Nachweis
Eine Testung ist grundsätzlich bei symptomatischen Personen entsprechend der Empfehlungen des RKI sowie im Rahmen der differentialdiagnostischen Abklärung empfohlen, wenn ein klinischer Verdacht besteht aufgrund von Anamnese, Symptomen oder Befunden, die mit einer COVID-19-Erkrankung vereinbar sind und eine Diagnose für eine andere Erkrankung fehlt, die das Krankheitsbild ausreichend erklärt. Die Diagnostik ist am LGL etabliert und erfolgt nur auf Veranlassung des Gesundheitsamts.
Das humanvirologische Labor des LGL war eines der ersten Public-Health-Mikrobiologie-Laboratorien in Deutschland, das die PCR-Untersuchung auf das neuartige Coronavirus SARS-CoV-2 nach dem Protokoll des Konsiliarlabors für Coronaviren an der Charité Berlin etabliert hat.
Begründete Verdachtsfälle, die labordiagnostisch abgeklärt werden sollen, sind:
- Personen mit schweren respiratorischen Symptomen (z. B. akute Bronchitis, Pneumonie, Atemnot oder Fieber)
- Personen mit Ausfall des Geruchs- und Geschmackssinns
- Symptomatische Personen mit engem Kontakt zu bestätigten COVID-19-Fall (Kontaktpersonen)
- Personen mit Verschlechterung des klinischen Bildes nach anhaltenden akuten respiratorischen Symptomen
- Akute respiratorische Symptome jeder Schwere insbesondere bei
- Zugehörigkeit zu Risikogruppen
- Tätigkeit im medizinischen oder pflegerischen Bereich
- Kontakt zu Personen mit akuter respiratorischer Erkrankung
- Kontakt zu Personen mit erhöhtem Risiko
Als Probenmaterial aus den tiefen Atemwegen eignen sich:
- Bronchoalveoläre Lavage
- Sputum (nach Anweisung produziert bzw. induziert)
- Trachealsekret
Als Probenmaterial aus den oberen Atemwegen eignen sich:
- Nasopharynx-Abstrich, -Spülung oder -Aspirat
- Oropharynx-Abstrich
Idealerweise werden Proben aus den oberen und tiefen Atemwegen gewonnen.
Werden Oro- und Nasopharynx abgestrichen, sollten die Tupfer in einem Medium-Röhrchen vereinigt werden, um die Nachweiswahrscheinlichkeit zu erhöhen.
Bei Abstrichen ist zu beachten, dass für den Virusnachweis geeignete Tupfer verwendet werden ("Virustupfer" mit flüssigem Transportmedium verwenden - keine Bakterientupfer mit agarhaltigen Transportmedien).
Alle Proben sollten das Labor schnellstmöglich nach Entnahme erreichen. Erfolgt dies voraussichtlich innerhalb von 72 Stunden, kann die Probe bei 4°C gelagert und wenn möglich gekühlt versendet werden.
Ein negatives PCR-Ergebnis schließt die Möglichkeit einer Infektion mit SARS-CoV-2 nicht vollständig aus. Falsch-negative Ergebnisse können z. B. aufgrund schlechter Probenqualität, unsachgemäßem Transport oder ungünstigem Zeitpunkt (bezogen auf den Krankheitsverlauf) der Probenentnahme nicht ausgeschlossen werden. Wenn ein Patient mit begründetem Verdacht auf Infektion in der initialen PCR negativ getestet wird, sollte mit dem Labor eine erneute Probenentnahme und -untersuchung abgesprochen werden. Das am besten geeignete Untersuchungsmaterial ist vom Zeitpunkt der Entnahme im Verlauf der Erkrankung abhängig. Bei tiefen Atemwegsinfektionen ist die alleinige Testung von Probenmaterial aus dem Oro- und Nasopharynx zum Ausschluss einer Infektion nicht geeignet, da in dieser Phase der Erkrankung ggf. nur Material aus dem unteren Respirationstrakt oder Stuhl in der PCR positiv sind. Falsch-negative Ergebnisse können z. B. aufgrund schlechter Probenqualität, unsachgemäßem Transport oder ungünstigem Zeitpunkt (bezogen auf den Krankheitsverlauf) der Probenentnahme nicht ausgeschlossen werden. Wenn ein Patient mit begründetem Verdacht auf SARS-CoV-2-Infektion in der initialen PCR negativ getestet wird, sollte mit dem Labor eine erneute Probenentnahme und -untersuchung abgesprochen werden.
Einschätzung durch die WHO
Die WHO hat am 30.01.2020 das Ausbruchsgeschehen mit dem neuen Coronavirus ( SARS-CoV-2) zu einer sogenannten Gesundheitlichen Notlage internationaler Tragweite erklärt. Dies versetzt die WHO in die Lage, Empfehlungen zur Seuchenbekämpfung auszusprechen. Die weitere Entwicklung führte dazu, dass die weltweite Ausbreitung von COVID-19 am 11.03.2020 von der WHO zu einer Pandemie erklärt wurde.
Am 05. Mai 2023 hat die WHO den globalen Corona-Gesundheitsnotstand aufgehoben und die höchste pandemische Alarmstufe für beendet erklärt, nachdem die Pandemie bereists seit einem Jahr einem nachlassenden Trend folgte. Jedes Land kann aber weiterhin eigene Schutzmaßnahmen verhängen.
Risikobewertung für Bayern
SARS-CoV-2 zirkuliert auch nach Ende der Pandemie weiterhin in der Bevölkerung. Das Virus verbreitet sich überall dort, wo Menschen ohne Schutzmaßnahmen zusammenkommen, insbesondere in geschlossenen Räumen. Der Anteil schwerer Erkrankungen und Todesfälle ist aufgrund der geringeren Krankheitsschwere der durch die aktuell in Deutschland vorherrschenden Omikron-Variante von SARS-CoV-2 verursachten Infektionen nicht mehr so hoch wie in den ersten Erkrankungswellen der COVID-19-Pandemie. Darüber hinaus besteht durch Infektion, aber vor allem Impfung eine breite Bevölkerungsimmunität. Die höchste Gefährdung für schwere Erkrankungen betrifft Menschen höheren Alters, mit Vorerkrankungen oder unzureichendem Immunschutz. Insbesondere der Eintrag von Infektionen in Alten- und Pflegeheime und in Krankenhäuser muss daher vermieden werden.
Die Impfung ist der beste Schutz gegen COVID-19. Nur bei einem hohen Anteil vollständig Geimpfter (zweifache Grundimmunisierung und Auffrischimpfung (Booster)) und einer niedrigen Zahl von Neuinfizierten in der Bevölkerung können viele Menschen, nicht nur Risikogruppen wie ältere Personen und Menschen mit Grunderkrankungen, sehr gut vor schweren Krankheitsverläufen, intensivmedizinischer Behandlungsnotwendigkeit und Tod geschützt werden. Die Therapie schwerer Krankheitsverläufe ist dagegen komplex und langwierig. Mittlerweile sind innerhalb der EU mehrere Impfstoffe zugelassen. Bayern hat am 27.12.2020 mit den ersten Impfungen gegen das SARS-CoV-2 Virus begonnen. Gesetzliche Grundlage ist die Verordnung zum Anspruch auf Schutzimpfung gegen das Coronavirus SARS-CoV-2 des Bundesgesundheitsministeriums.
Informationen zum Bayerischen Impfkonzept stellt das Bayerische Staatsministerium für Gesundheit und Pflege auf seinen Internetseiten zur Verfügung.
Aus Sicht der Task Force Infektiologie des LGL sollten auch weiterhin die Infektionszahlen niedrig gehalten werden, um die Dynamik der Virusausbreitung zu bremsen, schwere Erkrankungen und Todesfälle zu minimieren und das Gesundheitswesen zu entlasten. Ein weiteres wichtiges Ziel ist die Vermeidung von Langzeitfolgen, die auch nach milden Krankheitsverläufen auftreten können und deren langfristige Auswirkungen noch nicht absehbar sind.
Wichtige Hygienemaßnahmen sind nach wie vor das Einhalten von Husten- und Niesregeln und das Einhalten von Abstandsregeln sowie das freiwillige Tragen von Masken in geschlossenen Räumen neben der noch nach bundesrechtlichen Regelungen bestehenden Maskenpflicht in einzelnen Bereichen. Ebenso wird dringend empfohlen, die Möglichkeit der Impfung zu nutzen.
Alle Personen mit COVID-19-vereinbaren Symptomen sollten möglichst weitere Kontakte vermeiden, einen Arzt/Ärztin kontaktieren und zeitnah auf SARS-CoV-2 getestet werden.
Meldepflicht nach Infektionsschutzgesetz (IfSG)
Es besteht für die Coronavirus-Krankheit-2019 (COVID-19) eine Arzt-Meldepflicht nach §6 IfSG sowie für den direkten und indirekten Nachweis von SARS-CoV und SARS-CoV-2 eine Labor-Meldepflicht nach §7 IfSG, soweit die Nachweise auf eine akute Infektion hinweisen. Die Ergebnisse der variantenspezifischen PCRs und der Gesamtgenomsequenzierungen müssen ebenfalls nach §7 IfSG an das zuständige Gesundheitsamt gemeldet werden.
Über das Deutsche Elektronische Melde- und Informationssystem für den Infektionsschutz (DEMIS) werden Erregernachweise von SARS-CoV-2 elektronisch an die zuständigen Gesundheitsämter gemeldet. Die elektronische Meldung soll eine weitere Beschleunigung des Meldeverfahrens ermöglichen.
Prävention durch die Behörden
Die bayerischen Gesundheitsbehörden beobachten die Entwicklung sehr genau. Sie stehen dabei in engem Kontakt mit dem Bund und den anderen Bundesländern. Koordiniert wird die Beobachtung der Lage in Deutschland durch das Robert Koch-Institut (RKI).
Alle bayerischen Gesundheitsämter werden laufend über das aktuelle Geschehen informiert und gebeten, auch die Ärzteschaft in den Kreisen, Städten und Gemeinden zu informieren.
Sowohl die WHO, die ECDC und das RKI als auch die für internationale Flughäfen zuständigen Landesgesundheitsbehörden in Bayern, Berlin, Hamburg, Hessen, Nordrhein-Westfalen und deren örtlich zuständige Gesundheitsbehörden arbeiten sehr eng zusammen.
Die bayerischen Gesundheitsbehörden und Flughäfen sind für den Fall des Auftretens einer solchen Erkrankung im Flugreiseverkehr gut vorbereitet: Es existieren bewährte Alarmpläne, die im Ernstfall Anwendung finden. Genau geregelt ist zum Beispiel der Ablauf der Meldewege im Krankheitsverdachtsfall, die schnelle Betreuung von Patienten an Bord durch Ärzte und die Ermittlung von Kontaktpersonen.
In Bayern existiert eine 24-Stunden-/7-Tage-Rufbereitschaft der „Task Force Infektiologie Flughafen“ des LGL. Diese ist jederzeit einsatzbereit und mit eigenen Räumen am Flughafen München vertreten.

